Resistenza agli antibiotici o antibiotico-resistenza 2019: con l’arrivo della stagione invernale si sente parlare con sempre maggior frequenza degli antibiotici e della resistenza a questi da parte di batteri di vario genere. Cerchiamo di capire cosa si intende per resistenza agli antibiotici e antibiotico-resistenza con un focus sulle tipologie di batteri resistenti ed eventuali cure alternative.
Antibiotico-resistenza: Cos’è?
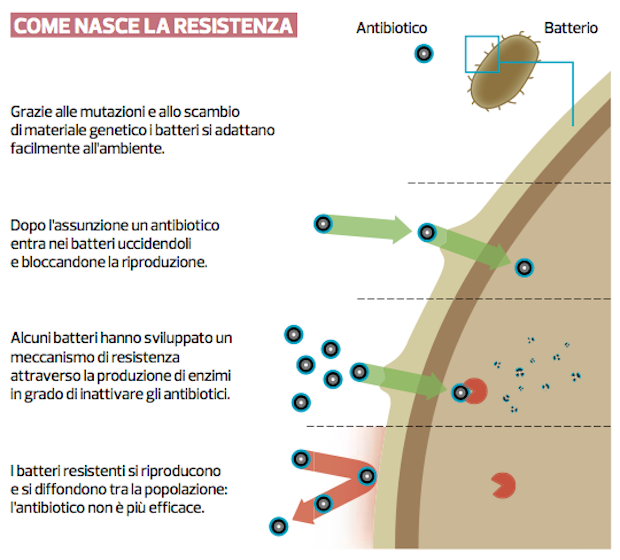
L’antibiotico-resistenza è un fenomeno che sussiste nella resistenza straordinaria che un batterio pone in essere nei confronti degli antibiotici antimicrobici. Negli anni ha trovato sempre più piede probabilmente anche grazie al non corretto utilizzo o all’abuso degli antibiotici. Ad oggi vengono contate oltre mezzo milione di casi d’infezioni antibiotico-resistenti che, secondo dati raccolti da indagini statistiche, sembrerebbero causare molte più morti rispetto agli incidenti stradali.
Questi dati ci vengono forniti dall’OMS (Organizzazione Mondiale della Sanità) sulla sorveglianza dell’antibiotico-resistenza del sistema Global Antimicrobial Surveillance System ma si tratta di una stima inferiore rispetto ai reali dati perché l’indagine ha incluso ventidue Paesi ed escluso completamente i casi di infezione da tubercolosi.
Lo stesso Giovanni Rezza, direttore del Dipartimento malattie infettive dell’Istituto superiore di sanità, ha spiegato che questo fenomeno rappresenta una problematica di grande entità, soprattutto nell‘ambiente ospedaliero dove i soggetti ricoverati contraggono infezioni che si diffondono nei reparti in modo anche piuttosto rapido. L’Italia non è indifferente a questa problematica in quanto il nostro Paese è tra i Paesi europei per il consumo di antibiotici sia negli animali da allevamento che da parte degli esseri umani. Tra i maggiori ceppi resistenti sono importanti da ricordare:
- Escherichia Coli
- Klebsiella Pneumoniae
- Staphylococcus Aureus
Antibiotico-resistenza: Batteri
Molti si chiedono se è possibile individuare quali siano le specie batteriche più predisposte a dare resistenza. Attualmente sono sotto l’occhio del ciclone nove batteri che sono responsabili di infezioni comuni che colpiscono gran parte della popolazione con frequenza. Tra questi ci sono, come abbiamo specificato precedentemente:
- Escherichia Coli (infezioni vie urinarie)
- Klebsiella pneumoniae (polmoniti)
- Staphylococcus aureus (responsabile delle infezioni nelle ferite)
La necessità di fare questo monitoraggio deriva dal fatto che problematiche come la polmonite che venivano curate con facilità (ad esempio con l’utilizzo delle penicilline) non rispondono più. Ciò mette a rischio il paziente ed in difficoltà il personale medico oppure in caso di problematiche più lievi potrebbero richiedere l’utilizzo di antibiotici somministrati per formulazioni iniettabili andando contro alla compliance ed alla comodità data dalle preparazioni per uso orale.
I casi di maggior rilievo si verificano nell’ambiente ospedaliero in quanto ci si trova in un ambiente ricco di persone più sensibili e vulnerabili che qui trovano l’occasione di venire a contatto con le più svariate specie batteriche associate alle diverse problematiche. Ovviamente si sta pensando a come superare questo pericoloso fenomeno. Attualmente gli esperti non ritengono che ci sia solamente una soluzione. Il primo approccio prevede di associare tra loro antibiotici già esistenti ma purtroppo, così, dopo una prima risposta positiva, c’è la possibilità che possano essere selezionati ceppi batterici multiresistenti. (Vedi anche: Meningite)
Antibiotico-Resistenza: Tipologie
Ad oggi si è arrivato alla conclusione di poter distinguere due diverse tipologie di resistenza:
- naturale (riguarda, ad esempio, i batteri che non hanno una particolare struttura come la parete cellulare e che, pertanto, non rispondono agli antibiotici che hanno questa come bersaglio)
- acquisita (può avvenire attraverso diversi meccanismi tra cui i più conosciuti sono la produzione di nuovi enzimi e la modifica del bersaglio)
Come è ben noto i batteri si moltiplicano in modo molto rapido per cui non è affatto raro che una popolazione microbica possa raggiungere dimensioni che comprendono fino ad un milione di individui. In presenza di campioni così vasti non è affatto scontato che in alcune cellule non possano cominciare ad instaurarsi eventi spontanei che ne vadano a modificare il patrimonio genetico. In questi casi, dunque, porterebbero ad un aumento delle possibilità di sopravvivenza di vari microrganismi nel momento in cui potrebbero venire a verificarsi delle condizioni non particolarmente favorevoli. Le combinazioni che possono venire a verificarsi sono infinite se si tiene in considerazione il numero dei geni che possono andare a combinarsi tra loro. Ciò potrebbe accadere dal momento che è possibile si verifichi uno scambio di informazioni geniche anche tra specie differenti tra loro attraverso i plasmidi coniugativi.
Resistenza, tolleranza e persistenza agli antibiotici
La prima cosa essenziale è quella di fare un po’ di distinzione ed, in particolar modo, è importante definire e distinguere tre concetti principali: resistenza, tolleranza e persistenza.
- La resistenza, argomento dell’articolo, indica la capacità di una popolazione di batteri di essere inerte alla presenza di un antibiotico
- La tolleranza, diversamente, indica solamente la capacità di sopravvivere ma prevede il blocco della crescita della popolazione microbica
- La persistenza prevede la sopravvivenza di una piccola parte dei batteri.
La problematica principale non sembra essere quella della resistenza del batterio ad un singolo antibiotico ma, piuttosto, quello della selezione di ceppi che presentano caratteristiche di resistenza multiple. Questo rappresenta un problema nel momento in cui si sceglie di intraprendere una terapia antibiotica perché può essere la responsabile del fallimento della cura.
Antibiotico-Resistenza: Scegliere il giusto Antibiotico
Come noto dai più, il modo migliore per prevenire questa situazione è quella di non scegliere l’antibiotico da utilizzare a casaccio. L’ideale sarebbe procedere con criterio e solamente dopo essersi sottoposti ad esami come i tamponi, le biopsie o le analisi del liquor. Il saggio prevede che i batteri vengano fatti crescere in terreni di coltura nelle condizioni a loro più favorevoli (si gioca su variabili come pH, temperatura ecc..) in modo che possano replicarsi velocemente al fine di permettere l’esecuzione di un antibiogramma.
I batteri vengono successivamente piastrati in una piastra petri in cui è presente del terreno agarizzato all’interno del quale si trovano dei dischetti di carta assorbente che sono stati precedentemente imbevuti da antibiotici differenti. Dopo un periodo di tempo pari circa ad una giornata si va a valutare la natura della crescita attorno ad ogni singolo dischetto e minore risulterà questo dato tanto maggiore sarà l’efficacia dell’antibiotico e pertanto risulterà indicato per la terapia. Oltre alla scelta dell’antibitico più idoneo è importante anche che il soggetto malato segua alla lettera le indicazioni presente nel piano terapeutico e concludere l’assunzione del farmaco alle dosi indicate dal medico anche se lo stato di salute potrebbe sembrare ripristinato.
Antibiotico-resistenza: Terapia innovativa
Recentemente, in tal senso, sono stati fatti dei passi avanti grazie ad un nuovo antibiotico che prevede un’associazione tra ceftazidime (una cefalosporina antipseudomonas di terza generazione, è un antibiotico beta-lattamico) e avibactam ( inibitori delle lattamasi ad ampio spettro) e che è ora disponibile anche in Italia. L’Ema (Agenzia Europea del Farmaco) l’ha etichettato come terapia innovativa.
Questa associazione è una combinazione che è stata sviluppata per trattare infezioni causate da alcuni ceppi Gram negativi che richiedono l’ospedalizzazione. Le infezioni per cui è consigliato sono quelle intra-addominali complicate, infezioni urinarie complicate, polmonite nocosomiale e polmonite associata a ventilazione assistita.
Meccanismo d’azione
Come accennato precedentemente i principi attivi utilizzati fanno parte della classe degli antibiotici beta lattamici ed agiscono, dunque, interferendo con la produzione di alcune molecole essenziali per i batteri. Queste molecole permettono loro di costruire le pareti cellulari che sono strutture indispensabili per garantire loro protezione. Se la parete cellulare batterica è debole, infatti, presenterà la tendenza a disgregarsi provocando la morte dei patogeni.
Avibactam risulta molto utile in associazione con la cefalosporina in quanto è in grado di andare a bloccare l’azione di enzimi tipici dei batteri chiamati beta-lattamasi che hanno la peculiarità di riuscire a scindere gli antibiotici beta-lattamici (come ceftazidima) provocando dunque il fenomeno di antibiotico-resistenza.
Possibili effetti collaterali
Questa associazione di antibiotici non è esente da effetti collaterali, tra questi i più conosciuti e diffusi, che possono riguardare in media anche più di cinque persone su dieci riguardano il tratto gastro intestinale e comprendono fastidi quali nausea e diarrea.
Batteri di interesse e prodotto in Italia
Questa particolare combinazione offre un profilo diverso da ciò che è stato fino ad ora disponibile in commercio per le infezioni gravi da gram-negativi, inclusi i ceppi multiresistenti. La novità è rappresentata dall’ampia copertura per le famiglie delle Enterobacteriaceae, inclusi quelli che producono le beta-lattamasi ad ampio spettro (ESBL), per la Klebsiella pneumoniae resistente ai carbapenemi, e per lo Pseudomonas aeruginosa.
Il nome commerciale dell’associazione tra ceftazidime e avibactam è Zavicefta e rappresenta una delle molecole anti-infettive che sono state acquisite da Pfizer nel 2016. Questo nuovo antibiotico è stato reso disponibile dal febbraio 2015 con un programma di uso compassionevole e dal 21 febbraio 2018 in regime di rimborsabilità. Pfizer, inoltre, si impegna a combattere il fenomeno di antibiotico-resistenza grazie all’utilizzo di strumenti di sorveglianza sempre all’avanguardia e mettendo a disposizione una vasta e diversificata gamma di farmaci essenziali per la cura di soggetti colpiti da infezioni gravi.
Antibiotico-resistenza: la giornata europea degli antibiotici
Proprio il 18 novembre ha avuto luogo, in tutta Europa, la giornata europea degli antibiotici per sensibilizzare la popolazione su questo tema incoraggiando un utilizzo consapevole, ragionato e controllato di questa tipologia di farmaci. Il concetto principale che sta alla base di questo evento è il fatto che gli antibiotici sono un bene prezioso nel caso si voglia sconfiggere un’infezione batterica ma per non far perdere loro questa importantissima proprietà è bene limitarne l’assunzione solo quando questi vengonono prescritti da uno specialista (sia questo medico o veterinario).
Questo è particolarmente a cuore a tutto il sistema sanitario in quanto ben 700 mila decessi annui sembrano essere strettamente collegati ai meccanismi di resistenza che non hanno permesso alle varie terapie un’adeguata efficacia. Per capire come questa può aumentare basta pensare, ad esempio, agli allevamenti intensivi. Gli allevatori, come ben noto a tutti, solitamente trattano gli animali di cui si occupano con antibiotici a piccole dosi solamente con lo scopo di prevenire, date le condizioni di sovraffollamento in cui si trovano, possano avere maggiore possibilità di crescere senza entrare in contatto con le diverse tipologie di malattie.
Se si va a vedere la normativa europea potrebbe saltare all’occhio il fatto che questa tecnica sia vietata già dall’inizio degli anni 2000 ma se si estende lo studio a livello mondiale si può ben notare che quasi la totalità degli animali presenti negli allevamenti intensivi degli Stati Uniti risultano essere trattati con questa tipologia di farmaci secondo questo criterio.
Ti potrebbe interessare anche…